Úlceras de decúbito
Las úlceras de decúbito o escaras, como se conocen en medio más coloquial, son episodios frecuentes, sobre todo en el medio hospitalario y muy especialmente en pacientes inmovilizados y con graves deterioros sistémicos (tabla 1).

Podríamos definirlas como áreas localizadas de necrosis de la piel y del tejido que se encuentra por debajo de ella, y que se da cuando dichos tejidos sufren la compresión continua y mantenida entre una prominencia ósea y la superficie externa como puede ser el sillón o el colchón de la cama donde se apoya el cuerpo.
Las zonas más afectadas son el sacro y las tuberosidades isquiáticas de la pelvis, así como los troncánteres mayores en el extremo proximal del fémur y sobre los maléolos externos en ambos tobillos y en los talones. Otras zonas afectadas con mucha frecuencia son las zonas próximas al occipucio y las prominencias escapulares (tabla 2).

La mayor parte de los pacientes que sufren este problema son ancianos y/o enfermos con enfermedades neurológicas importantes. Pero lo más importante es que el 95% de estas úlceras son evitables con un cuidado meticuloso y continuado y, por esto, es prioridad absoluta la prevención adecuada.
Se calcula la incidencia de estos episodios en el 1,7% en pacientes entre 55 y 69 años de edad, y en el 3,3% en pacientes entre 70 y 75 años. El 60% de los casos se desarrollan en el medio intrahospitalario.
Como ya hemos dejado entrever previamente, el factor más importante en su desarrollo es la presión mantenida, a lo que se asocian las fuerzas de fricción paralelas y/o tangenciales, así como el estado de nutrición del paciente. Para que se produzca una úlcera de presión es condición indispensable la existencia de trastornos de la microcirculación en zonas de apoyo del cuerpo situado sobre superficies duras.
La presión hidrostática de los capilares cutáneos oscila entre 15 y 32 mmHg. Toda presión que sobrepase estos valores disminuye el flujo sanguíneo y pueden producir lesiones isquémicas incluso en un lapso de tiempo tan breve como de 2 h.
Cuando a esto se asocian las fuerzas de roce o fuerzas de fricción paralelas a la superficie epidérmica y fuerzas de cizallamiento o fuerzas tangenciales, decrece la presión requerida para provocar lesión tisular.
Etiopatogenia
Las fuerzas responsables de la aparición de las úlceras de decúbito son:
Presión. Es una fuerza que actúa de forma perpendicular a la piel y debido a la gravedad, provoca un aplastamiento tisular entre dos planos, uno de los cuales es debido al peso del paciente y el otro a la superficie sobre la que yace (sillón cama, sondas, etc.). Una presión así creada superior a 32 mmHg ocluirá el flujo sanguíneo capilar en los tejidos blandos provocando hipoxia y, si ésta es continua, necrosis de los tejidos.
Fricción. Es una fuerza tangencial que actúa de forma paralela a la piel y que está producida por los movimientos o arrastres.
Fuerzas externas de pinzamiento vascular. En este caso se combinan los efectos de la presión y la fricción.
Otros factores de riesgo
A consecuencia de la enfermedad que padece el paciente, o como causa subyacente, se provocan factores de riesgo que aumentan la tendencia a la aparición de úlceras de decúbito, como son:
Lesiones cutáneas: falta de elasticidad, sequedad de la piel, edemas.
Trastornos en la irrigación y en el transporte de oxígeno: trastornos vasculares periféricos, estasis venosas, trastornos cardiovasculares, etc.
Trastornos inmunológicos: tipo infecciones o cáncer.
Alteraciones del estado de conciencia: estupor, confusión, coma.
Deficiencias motoras: parestesias y parálisis.
Deficiencias sensoriales: pérdida de la sensibilidad táctil, dolorosa, etc.
Alteraciones de la eliminación: incontinencia intestinal o urinaria.
Otros factores de riesgo se derivan de determinadas actitudes terapéuticas, como son:
La inmovilidad como medida terapéutica a consecuencia de escayolas, tracciones, respiradores, etc.
Tratamiento con fármacos con acción inmunosupresora: radioterapia, corticoides, citostáticos.
Sondajes con fines terapéuticos: sondaje vesical, nasogástrico, etc.
Otros son factores secundarios a condiciones personales, ambientales o hábitos como la inmovilidad por dolor o fatiga, las arrugas en la ropa de cama, camisón, objetos de roce, etc.
Cabe señalar también los factores de riesgo inherentes a las fases evolutivas del individuo. De este modo, en niños lactantes es habitual el exantema por el pañal y en ancianos lo habitual es la pérdida de elasticidad de la piel, piel seca, movilidad limitada, etc.
Existen otros muchos factores de riesgo que deben tenerse en cuenta, como son: la falta de educación sanitaria de los pacientes y de los propios profesionales, la falta de criterios unificados en la planificación de las curas por parte del personal sanitario, la mala utilización del material de prevención, la desmotivación profesional por falta de información y la sobrecarga de trabajo del profesional.
Clasificación de las úlceras de decúbito
Las úlceras de decúbito se van a clasificar en dependencia de su localización, aunque la clasificación con más valor pronóstico es aquella basada en los grados o estadios de las mismas.
Tal es así, que las lesiones de estadio I tienen implicaciones anatómicas y de tratamiento diferentes a las de los grados II, III o IV.
Úlceras de estadio I
Se presentan como un área de enrojecimiento o eritema que no desaparece de la piel intacta y es considerada como la lesión inicial y que debe alertar sobre el problema. Otros datos detectados en este estadio es un aumento de la temperatura local, el endurecimiento o reblandecimiento del tejido y la sensación dolorosa o pruriginosa. La forma de inicio varía según la pigmentación de la piel; de este modo, en personas de pigmentación oscura, su coloración puede ser roja oscura, azul o púrpura.
Úlceras de estadio II
Son lesiones que se presentan con una pérdida parcial de la piel local y que involucran la epidermis, pudiendo incluso afectar a la dermis. Clínicamente, se caracterizan por abrasiones, ampollas rellenas de un líquido hemático o úlceras poco profundas (fig. 1).
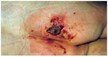
Fig. 1. Imagen de úlcera de decúbito en estadio II.
Úlceras de estadio III
En estos casos existe una pérdida de todo el grosor de la piel e involucra adicionalmente la necrosis de los tejidos subcutáneos.
Úlceras de estadio IV
En estos casos, no sólo hay una pérdida de todo el grosor de la piel sino también necrosis tisular e incluso lesiones de los músculos y afección del hueso y las estructuras de soporte, como tendones y articulaciones.
Otra forma de clasificar las úlceras de decúbito es según sus dimensiones:
Longitud-anchura: diámetro mayor y menor.
Área de superficie: diámetro mayor ×diámetro menor/4.
Volumen.
También se detecta la existencia de tunelizaciones, excavaciones, trayectos fistulosos.
Los tipos de tejidos presentes en el lecho de la lesión son: tejido necrótico, esfacelos, granulación.
La estadificación correcta requiere la retirada previa de tejidos necróticos. La identificación del estadio I es de enorme importancia para la prevención primaria hacia estadios más avanzados (figs. 2 y 3). Del mismo modo, es también importante describir la piel perilesional si está íntegra, lacerada, macerada, existe eccematización o celulitis.
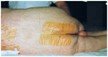
Fig. 2. Primeras rojeces, signo de inicio de úlcera de decúbito con apósitos protectores para evitar su progresión.

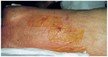
Fig. 3. Zonas de ampollas y rojeces, como signo de inicio de úlceras de decúbito, y tratamiento profiláctico con apósitos protectores en paciente intubado y en UCI.
Con independencia de todo esto, quizá las zonas a las que más atención hay que dedicar sean el sacro y los trocánteres de ambos fémures.
Existen distintas escalas para valorar el nivel de riesgo de las úlceras de presión. La más usada y recomendada es la escala de Norton (tabla 3).

Profilaxis
La evaluación inicial es el paso más importante en la prevención. La revaluación tiene que ser continua para detectar posibles cambios. La piel deberá ser examinada a diario y habrá que mantenerla limpia y seca, empleando jabones poco irritantes. Son útiles las cremas hidratantes y no se aconsejan los alcoholes de romero, tanino ni las colonias. Los tejidos a utilizar sobre la piel de estas personas serán naturales. Se emplearán apósitos protectores, hidrocoloides o poliuretanos, para prevenir las lesiones por fricción (figs. 2 y 3).
En caso de incontinencia, tanto urinaria como fecal se procederá al tratamiento de la misma mediante la reeducación de esfínteres, el sondaje vesical, el uso de pañales absorbentes y colectores.
En caso de que el paciente no pueda moverse debido a su enfermedad, se realizarán cambios posturales. En los pacientes encamados se aconseja realizar rotaciones cada 2 h de forma programada.
En los pacientes que toleran la sedestación, los cambios se realizarán de forma horaria y si es autónomo hay que enseñarle a hacer cambios cada 15 min.
A la hora de realizar los cambios posturales se mantendrá la alineación corporal y la distribución y el equilibrio del peso. Se utilizarán protectores para codos y talones (fig. 4) así como espumas o almohadas entre las rodillas y los tobillos. A la hora de movilizar a estos pacientes se debe evitar el arrastre, con lo que se anulan en gran medida las fuerzas tangenciales.

Fig. 4. Protección de los talones para prevenir úlceras.
Cuando se utilice el decúbito lateral no se deberá exceder los 30o de inclinación y se deberá evitar la inmovilidad.
La cabecera de la cama se elevará como máximo 30o. No es aconsejable el uso de flotadores neumáticos o dispositivos prefabricados manualmente (tipo anillo) ya que pueden comprometer la circulación.
Sí que es deseable el uso de colchones, cojines, almohadas y piel de cordero.
Se corregirán todos aquellos procesos que pueden aumentar la incidencia de úlceras de presión como son las alteraciones respiratorias, circulatorias o metabólicas, así como déficit de proteínas, valores de albúmina, vitaminas y aportes hídricos.
De todo lo referido hasta el momento, se deduce que la prevención es el tratamiento idóneo para el paciente con riesgo de sufrir úlceras de decúbito, y dentro de ella quizás el punto más determinante sea el comportamiento del personal sanitario a la hora de realizar los cambios posturales.
Éstos deben estar planificados en función de las características del enfermo. Las posiciones a realizar pueden ser algunas de las siguientes: decúbito dorsal, decúbito prono, decúbito lateral derecho o izquierdo y posición sedente.
Decúbito dorsal
Se colocará una almohada debajo de la cabeza, otra debajo de ambas piernas para liberar los talones de la presión, evitando su colocación debajo del hueco poplíteo y los pies se mantendrán en ángulo recto para evitar el genu varo. Otra almohada se colocará en la zona externa del muslo para evitar la rotación.
Decúbito prono
En la mayor parte de los pacientes no puede realizarse por sus enfermedades o la pérdida de su capacidad pulmonar; no obstante, en algunos casos puede ser posible e incluso necesaria. Para su realización se ladeará la cabeza y se apoyará sobre una almohada. Los brazos flexionados deben quedar sobre la almohada. Se colocarán almohadas debajo de las piernas, los muslos y el abdomen, dejando libres los dedos de los pies, las rodillas, los genitales y las manos.
Decúbito lateral
Colocar una almohada debajo de la cabeza, otra debajo del brazo estando éste en ángulo recto, a la misma altura que el codo, situar un cojín detrás de la espalda y situar la almohada entre las piernas para evitar el roce entre ellas.
Posición sedente
No siempre es posible y su utilización depende del estado y las características del paciente; no obstante, es muy ventajosa. El respaldo del sillón debe estar poco inclinado, se colocará debajo de los muslos del paciente un cojín para evitar que resbale hacia delante.
Las zonas más propensas al desarrollo de úlceras de decúbito varían según la posición en que se mantiene al paciente de forma más estática y se reflejan en la tabla 2.
Otras medidas preventivas que no se pueden obviar son:
Sobre la piel
Cada día debe realizarse un examen del estado de la piel, haciendo hincapié sobre la aparición de dolor, enrojecimiento, induraciones, etc.
La piel se mantendrá en todo momento seca y limpia, con jabones poco irritativos. Se lavará la piel con agua tibia y se aclarará, realizándose el secado sin fricciones, no se utilizará ningún tipo de alcohol ni de colonias, se aplicarán cremas hidratantes y se intentará que la absorción sea completa, se utilizarán prendas de tejidos naturales; para reducir las posibles fricciones se utilizarán protectores de hidrocoloides o poliuretano; no se realizarán masajes sobre las prominencias óseas.
Incontinencias
Si es necesario el paciente será sondado y se utilizarán pañales absorbentes y colectores.
Movilizaciones
Con independencia del cambio postural más adecuado a cada situación, éstos serán realizados cada 2 o 3 h en los pacientes encamados, de forma programada. Cuando el paciente esté en sedestación se efectuarán movilizaciones horarias si puede realizarlo por sí solo.
Es importante mantener el alineamiento corporal y la distribución de las fuerzas, pesos y equilibrios.
Se evitará el contacto directo de las prominencias óseas sobre sí.
Se evitará el arrastre. Las movilizaciones se realizarán reduciendo al máximo las fuerzas tangenciales.
La cabecera de la cama se elevará lo mínimo y durante el menor tiempo posible.
No es aconsejable el uso de flotadores.
Se usarán dispositivos que disminuyan al máximo la presión: protectores locales, almohadas, colchones, cojines, etc.
Se tratarán todos aquellos procesos que provoquen alteraciones respiratorias, circulatorias, metabólicas; se identificarán los déficit nutricionales y la hidratación será adecuada.
Manejo de las úlceras de presión
El manejo de las úlceras de presión debe ser coordinado y detallado.
Primero se valorarán las lesiones, se realizará una estadificación de las mismas, se estudiarán las dimensiones, la existencia de fistulización, el tipo de tejido presente en el lecho (esfacelo, granulación, necrótica), el estado de la piel periférica (íntegra, macerada, lacerada, eccematizada, etc.), las características de las secreciones, la existencia de dolor, la existencia de olor, la existencia de prurito, el grado de inflamación de los bordes y la evolución.
Es también sumamente importante aliviar la presión de los tejidos. Es objetivo fundamental garantizar la viabilidad del tejido blando y promover la cicatrización de las úlceras de presión situando la lesión en condiciones óptimas para su curación. Cada una de estas actuaciones irá encaminada a disminuir la presión, la fricción y el cizallamiento.
Siempre que sea posible, y valorando al paciente como un sujeto individual, se buscarán las superficies de apoyo más adecuadas para:
- Reducir o aliviar la presión.
- Aumentar la superficie de apoyo.
- Contribuir a una adecuada evaporación de la humedad.
- Evitar un exceso de calor al paciente y disminuir las fuerzas de cizallamiento.
- Que sean compatibles con las necesidades de reanimación cardiopulmonar.
- Soporte nutricional. Un buen aporte nutricional favorece la cicatrización y previene la aparición de nuevas lesiones.
Las necesidades nutricionales están aumentadas y la dieta debe garantizar como mínimo 30-35 kcal/kg de peso/día, los aportes proteicos oscilarán entre 1, 25 y 1,5 g/kg/día, y en caso de hipoproteinemia será de 2 g/kg/día. También es necesario el aporte de cinc, cobre y hierro, así como de vitaminas A, B y C. El soporte hídrico será de 30 cm3 de agua/kg/día.
No obstante, cuando la úlcera ya ha hecho su aparición el plan de cuidados se hace más complicado, ya que es necesario desbridar el tejido necrótico, limpiar la herida, prevenir y abordar la infección bacteriana y elegir el producto que mantenga continuamente el lecho de la úlcera húmedo y a temperatura corporal.
Si en el lecho de la herida hay tejido necrótico, ya sea escara negra, amarilla, de carácter seco o húmedo, debemos considerarlo como un caldo de cultivo ideal para la sobreinfección bacteriana y para una adecuada curación, por lo cual deberá retirarse. En cualquier caso, la situación del paciente, sobre todo en lo referente al estado de coagulación, condicionará el desbridamiento.
De forma básica podemos clasificar los métodos de desbridamiento en: quirúrgicos, químicos, autolíticos y mecánicos.
El desbridamiento quirúrgico o cortante
Se considera como la forma más rápida de eliminación de las escaras secas adheridas a los planos más profundos o de tejidos necróticos húmedos. El desbridamiento quirúrgico es un procedimiento cruento que requiere conocimientos, así como material estéril. Este tipo de desbridamientos debe hacerse por planos y en diferentes sesiones (salvo el desbridamiento radical realizado en quirófano), siempre comenzando por el área central e intentando liberar de tejido desvitalizado en uno u otro lado de la lesión. Ante la posibilidad de dolor es aconsejable la aplicación de un analgésico tópico, tipo gel de lidocaína al 2%. Las hemorragias pueden ser una complicación frecuente que se puede controlar mediante compresión, apósitos hemostáticos, etc. Si no cede con esto, será necesario suturar el vaso sangrante.
Una vez controlada la hemorragia, se recomienda utilizar durante un período de 8-24 h un apósito seco, cambiándolo posteriormente por un apósito húmedo.
Desbridamiento químico o enzimático
El desbridamiento químico o enzimático es un método más a valorar en aquellos casos en que el paciente no presente signos de infección o no tolere el desbridamiento quirúrgico.
Existen en el mercado diversos productos enzimáticos de la familia de los proteolíticos que realizan esta función y los fibrinolíticos; un ejemplo de estas sustancias es la colagenasa. Cuando vaya a ser utilizada se aconseja proteger la zona perilesional mediante pasta de cinc, silicona, etc.
Desbridamiento autolítico
El desbridamiento autolítico se favorecerá mediante el uso de productos concebidos en el principio de cura húmeda. Se produce por la conjunción de tres factores: la hidratación del lecho de la úlcera, la fibrinólisis y la acción de las enzimas endógenas sobre los tejidos desvitalizados. Esta fórmula de desbridamiento es más atraumática y no requiere habilidades clínicas específicas.
Presenta una acción más lenta en el tiempo. Cualquier apósito capaz de producir condiciones de cura húmeda de manera general, y los hidrogeles en estructura amorfa de manera específica, son productos con capacidad de producir desbridamento autolítico.
En el caso de heridas con tejido esfacelado, los hidrogeles en estructura amorfa, por su acción hidratante facilitan la eliminación de tejidos no viables, por lo que deben considerarse como una opción de desbridamiento.
Desbridamiento mecánico
Se trata de una técnica no selectiva y traumática. Principalmente se realiza por abrasión mecánica a través de las fuerzas de frotamiento, el uso de dextranómeros, mediante la irrigación a presión de la herida, o la utilización de apósitos humedecidos que al secarse pasadas 4 o 6 h se adhieren al tejido necrótico, pero también al tejido sano, que se arranca con su retirada. En la actualidad se usa poco.
Para el tratamiento de una úlcera los pasos a seguir son los siguientes:
En primer lugar, se procede a la limpieza inicial de las lesiones en cada cura. Se utilizará suero salino fisiológico, se usará la mínima fuerza mecánica para la limpieza de la úlcera, y se procederá a su secado posterior. Se usará una presión de lavado efectivo para facilitar el arrastre de los detritus, las bacterias y los restos de curas anteriores, pero sin capacidad para producir traumatismos en el tejido sano.
La presión de lavado más eficaz es la provocada por la gravedad o la utilizada a través de una jeringa de 35 cm3 con una aguja a catéter de 0,8 mm que proyecta el suero fisiológico sobre la herida a una presión de 2 kg/cm2. La presión de lavado de la úlcera efectiva y segura oscila entre 1 y 4 kg/cm2. Es necesario tener en cuenta que la herida no debe limpiarse con antisépticos locales, ya que todos estos productos son citotóxicos para el nuevo tejido.
Está demostrado con evidencia científica que la técnica de la cura de heridas mediante apósitos que mantengan un ambiente húmedo frente a la cura tradicional es más efectiva. La selección del apósito de cura en ambiente húmedo deberá realizarse en función de una serie de características, entre las que desglosamos las siguientes: localización de la lesión, estadio, gravedad de la úlcera, cantidad de exudado, presencia de tunelización, estado de la piel perilesional, signos de infección, estado general del paciente, nivel asistencial y disponibilidad de los recursos, facilidad de uso incluso para los familiares implicados. La frecuencia de cambio de cada apósito se determinará por las características del producto, siendo preciso elegir aquél que permita un óptimo manejo del exudado sin permitir que deseque el lecho de la úlcera ni lesione el tejido perilesional.
Dentro de los apósitos basados en cura húmeda nos encontramos con los siguientes tipos:
Hidrocoloides (fig. 5). Dentro de ellos, diferenciamos los siguientes géneros: placa, gránulos y pasta.

Fig. 5. Apósito de hidrocoloides para tratamiento de úlcera de decúbito en estadio II.
Hidrogeles. Se diferencian los siguientes géneros: placa y estructura amorfa (geles).
Poliuretanos: en película, hidrofílicos, hidrocelulares para cavidad, espumas de polímeros, gel de espuma de poliuretano.
Alginatos: en placa o en cinta.
Una medida terapéutica en auge como coadyuvante del tratamiento habitual es la estimulación eléctrica, aconsejable en los estadios III y IV.
Concretando en el tratamiento, basándonos en los estadios, podemos resumir la actitud a tomar con independencia de las peculiaridades inherentes a cada paciente del siguiente modo:
Ante un estadio I, en el que los signos evidenciados sean preúlceras, con epidermis intacta, adherente y eritema que desaparece al aliviar la presión, el tratamiento adecuado consiste en la colocación de apósitos transparentes hidrocoloides o de poliuretano. Las medidas preventivas consisten en protección de la zona enrojecida.
Ante un estadio II, en el que la epidermis está intacta y adherente, exista edema y/o eritema que disminuye si se presiona y que tiene más de 15 mm de diámetro, la actitud más adecuada es aplicar apósitos hidrocoloides, hidrogeles o de espuma. Éstos absorben los exudados y mantienen un ambiente húmedo.
Ante la aparición de equimosis en el tejido, aparición de ampollas o presencia de coloración oscura debajo de la piel de más de 5 mm de diámetro, o en el caso de una ampolla clara de más de 15 mm de diámetro, se utilizarán apósitos hidrocoloides, pasta o gránulos hidrocoloides o hidrogeles, que permiten rellenar la cavidad absorbiendo mejor el exudado.
Ante un estadio III, en el que aparecen úlceras superficiales abiertas, posibles lesiones en la dermis e hipodermis, pero coloraciones oscuras de más de 5 mm de diámetro, lo adecuado es realizar un desbridamiento quirúrgico con enzimas tipo estreptocinasa y estreptodornasa, dextranómero, yodocadexómero o apósitos hidrocoloides. Éstos activan la fibrinólisis y eliminan los exudados y las bacterias por acción capilar.
Ante un estadio IV, en el cual aparecen úlceras con exposición de huesos, tendones o vísceras, la actitud más adecuada es la cirugía y los dextranómeros o yododexómero y las curas cada 24 h.
Complicaciones de las úlceras de decúbito
La complicación más importante y preocupante de las úlceras de decúbito son los procesos infecciosos. Las úlceras, al tener tejido necrótico, son el caldo de cultivo idóneo para el crecimiento de bacterias; el peligro comienza cuando se pasa de la contaminación a la infección. El diagnóstico de la infección de la úlcera de decúbito debe ser clínico y basarse en síntomas como el olor, el dolor y el exudado purulento.
Ante la aparición de estos datos, nuestra actitud debe ser extremar las medidas e intensificar la limpieza y el desbridamiento. Si transcurrido un tiempo prudencial de 7 a 10 días la úlcera no mejorase, habría que descartar niveles más graves de infección, como puede ser la osteomielitis, la celulitis o la temida septicemia. En estos casos, deberá prescribrirse tratamiento con antibióticos tópicos tipo sulfadiazina argéntica o ácido fucsídico durante un período de 2 semanas. Según la situación clínica o los datos sépticos o infecciosos, podría ser necesario, además, administrar antibioterapia sistémica.
Para determinar el germen y antes de iniciar cualquier tipo de antibioterapia, lo ideal es tomar una muestra para realización de cultivos microbiológicos tanto cuantitativos como cualitativos. Si se logra identificar el germen se podrá plantear el uso del tratamiento antibiótico más adecuado, revaluando al paciente y las lesiones.
Para evitar reinfecciones o aparición de infecciones donde no existían, a la hora de curar una úlcera debemos tener en cuenta los siguientes puntos:
- Siempre se utilizarán guantes limpios y estériles.
- Previamente a la colocación de los guantes y con posterioridad a su retirada, es necesario realizar un lavado de manos.
- Cuando en el mismo paciente coexistan dos o más lesiones ulcerosas lo ideal es comenzar por las lesiones menos contaminadas y, seguir con las que tienen peor aspecto, de este modo disminuye el riesgo de nuevas infecciones.
- Bajo ningún concepto se debe utilizar instrumental no esterilizado para el desbridamiento de las úlceras.
- No es aconsejable el uso de antisépticos locales.
- Los antibióticos sistémicos se reservarán para los casos en los que exista bacteriemias, sepsis, celulitis avanzadas u osteomielitis.
Para evitar infección, se deberá considerar el tratamiento quirúrgico de las lesiones en estadio III y IV que no responden al tratamiento convencional.
Cómo actuar con el paciente en el cual se han formado las úlceras sobre las superficies de asiento
En estos casos se deben evitar las superficies de asiento. Excepcionalmente, y si se puede garantizar el alivio de la presión mediante el uso de dispositivos especiales, es correcto permitirle permanecer en sedestación durante períodos limitados de tiempo, manteniendo de este modo una mayor autonomía del paciente.
Volvemos a remarcar la importancia que tiene que los pacientes cuya autonomía es limitada pero que toleran y se mantienen la mayor parte del día en sedestación deben variar la postura al menos cada hora, facilitando el cambio de apoyo de su peso cada 15 min, mediante cambios posturales o realización de pulsiones. Si no fuera posible variar la posición cada hora, deberá ser tumbado en la cama.
Cómo actuar ante el paciente encamado
Los pacientes encamados no deben apoyarse sobre la úlcera por presión. Cuando en el mismo paciente existen varias lesiones y no se puede cumplir esta premisa, se deberá disminuir el tiempo de exposición o la presión aumentando la frecuencia de los cambios. Se puede utilizar una amplia variedad de superficie de apoyo que pueden ser útiles en estos casos.
Cuál es la actitud ante un paciente terminal que llega al hospital con úlceras de decúbito
El que un paciente se encuentre en estado terminal no significa que debe obviarse el cuidado o la aparición de nuevas lesiones, sobre todo porque se acompañan de una peor calidad de vida. En estos pacientes la actitud del profesional debe ser la siguiente:
- En este tipo de enfermos en los que suele existir una enfermedad crónica rodeada de otros factores de riesgo concomitantes la facilidad para el desarrollo de úlceras es elevada, por lo cual no debemos caer en el error de culpabilizar a las personas que se han ocupado de los cuidados del paciente.
- Tampoco debemos trazarnos como objetivo curarlas todas, sino que intentaremos curar aquellas que tengan posibilidad, evitando técnicas agresivas.
- Sin embargo, sí extremaremos la limpieza, tanto de las lesiones como del resto de la piel, para evitar infección y la aparición de nuevas lesiones.
- Se seleccionarán los apósitos que permitan distanciar la frecuencia entre cura y cura, para evitar molestias al paciente.
- Si las lesiones tienen mal olor se utilizarán apósitos de carbón activado o gel de metranidazol.
- En caso de que la situación del paciente no lo permita, o le sea muy molesto, no se realizarán cambios posturales.
No obstante, y con independencia de lo referido hasta aquí sobre las distintas circunstancias, volvemos a insistir sobre la necesidad de prescindir de dispositivos tipo flotador o anillo, sobre la necesidad de individualizar cada caso, y sobre la concienciación de que el profesional cuando selecciona una superficie de apoyo debe tener en cuenta el contexto del paciente, incluyendo su situación clínica, así como las características de la institución que se va a hacer cargo de él y las propias características de esa superficie de apoyo.
